原标题:感染病毒,死于窒息:肺里究竟发生了什么? 来源:科普中国
新冠疫情还在持续,截至目前(3月5日)已致全国超3000人死亡,重症患者死亡率超50%,报告显示,患者多死于呼吸衰竭。首例患者遗体解剖显示,新冠病毒主要攻击的仍是肺部。重症病例中,患者多死于窒息。这一切是怎么发生的?
各项研究均表明,新冠病毒主要损伤肺部。最新的患者遗体解剖报告(2月28日,首例)显示,虽然病毒导致的肺部纤维化(肺组织损伤后自我修复留下的“疤痕”)没有SARS导致的严重,但渗出性反应却更明显。重症患者的肺组织被大量黏液包裹导致缺氧,是死亡主因。
可是肺里怎么会出现黏液,到底发生了什么?它如何影响呼吸?医生们没有办法解决吗?
枝繁叶茂的“生命之树”
这个问题要从肺的解剖结构说起。
你可能从未见过自己的肺长什么样子,但一定见过树,那些枝叉顶端的叶子就是树的呼吸部位。人的肺也像一棵树一样,它的“叶子”就是各个气管末端的“肺泡”。看上去像一串串葡萄。
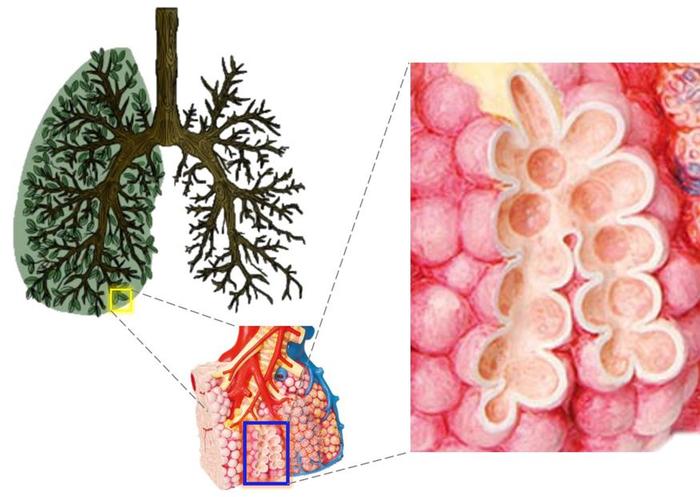
人的肺泡,看上去像一串串葡萄 | 作者供图
肺泡被毛细血管环绕,每次呼吸,流经周围的血液一边从肺泡取走新鲜氧气,一边把二氧化碳交换出去。
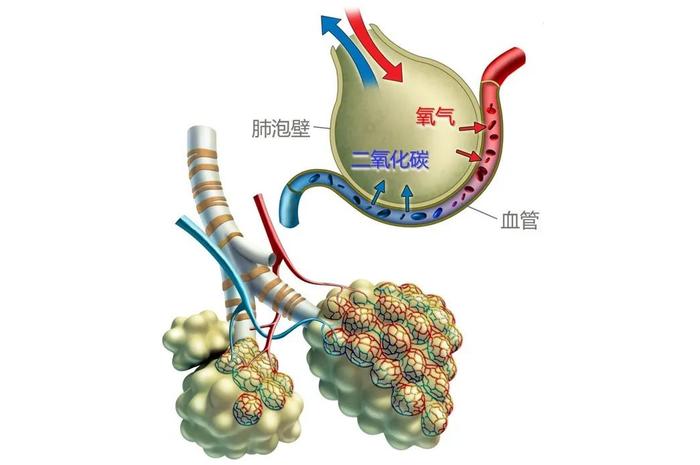
肺泡和毛细血管之间透过肺泡壁和血管壁交换气体(实际上,肺泡壁和血管壁大部分都融合在了一起,总厚度才0.4 微米,如此亲密无间就是为了让气体交换更高效) | lookfordiagnosis.com
肺泡非常小,每个直径才0.2~0.5毫米,但数量众多,加在一起,与空气接触的表面积就非常可观。人体内约有6亿个肺泡,如果全部铺开,面积可达100平方米,成年人每天需约500升氧气,完全不在话下。
当病毒经由呼吸道感染肺部,炎症反应使得肺部的血管扩张,血管壁的通透性(物质透过性)增强,血液中富含蛋白质的液体便会渗出血管外,挡在血管与肺泡之间,甚至漫进肺泡腔,阻碍肺泡中的氧气往血液扩散。
被感染的组织会呈局部水肿状态。局部水肿在炎症早期是有积极意义的:渗出液能稀释毒素,为前来消灭病原体(病毒)的免疫细胞带来营养,并带走代谢产物。此时,血液仍可以从其他健康肺泡获得氧气,患者的缺氧症状不会太明显。
但是,如果炎症加重,波及的范围太广,大面积液体渗出就会迅速加重身体缺氧。
患者遗体解剖报告显示,新冠病毒主要引起以深部气道和肺泡损伤为特征的炎性反应,病变以渗出性为主。死者的肺组织被大量黏液包裹,阻碍了通气。原本像气球一样收放自如的肺泡,好似里里外外被糊满了浆糊、又灌进了水,氧气自然无法顺利进入血液。
老年或自身带有慢性疾病的重症患者,因免疫力较弱,病毒大量复制,治疗效果较差,炎症更容易波及整个肺部,令能有效吸收氧气的区域所剩无几。这样,无论血液如何勤快地往肺里跑,都注定无功而返。全身的缺氧逐渐加重,患者的预后也就堪忧了。
不过以上都是身体内部发生的事,我们又如何得知身体缺氧呢?
一个是呼吸频率加快。当呼吸所获取的氧气较正常减少,身体就会补偿性地加快呼吸。正常人每分钟呼吸16~20次,而重症患者呼吸次数往往超过每分钟30次。这种高频呼吸对人的体能消耗很大。
另外,由于缺氧,心脏不得不派血液更勤快地去全身送氧,心率加快也很常见,进一步增加患者的能量消耗。
另一个是血中氧饱和度降低。“血氧饱和度”是判断患者缺氧程度的常用指标,通俗讲,就是装满氧气的红细胞占全部红细胞的百分比。
从物理性质看,含氧量较高的动脉血呈鲜红色(不容易吸收红色光),而缺氧的静脉血则比较暗(容易吸收红光)。因此,临床常用一种夹在手指上的血氧饱和仪来测试“血氧饱和度”。它发射红光照射在指尖,通过观察皮下动脉血的红色程度,估算出血中的氧饱和度。
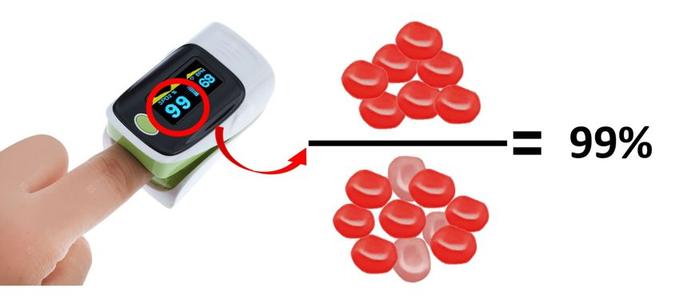
指尖脉搏血氧饱和仪,十分小巧,能在不抽血的前提下,十分便捷地获得结果 | 作者供图
安静状态下,正常人的指尖血氧饱和度不低于95%,若低于93%,说明缺氧已经很严重了。
不过,这种方法也有局限性,遇到末梢循环不好、或者贫血的人(测出的氧饱和度正常,但血细胞总数少,身体其实依然缺氧),就可能测不准。所以,最精确的还是直接抽动脉血(如手腕脉搏处)化验,这样还可兼得其他有用指标,比如电解质、酸碱平衡等。对病情不明或危重的患者,验血才是最靠谱。
逐级加码的氧气保卫战
如果身体已经因为炎症渗出液等问题导致缺氧了,又该怎么办呢?炎症的消退需要时间,即便进行抗感染、消炎处理,也不可能像绞毛巾一样将渗出液一下子去掉。所以只能从氧气上下功夫了。
所谓“轻者治病,重者救命”,医生通常根据缺氧程度采取不同级别的给氧策略,以保护患者的重要脏器,助其撑到炎症消退、肺功能恢复的一天。具体而言,从轻到重依次为:
1)吸氧
最常见到的是吸氧,也叫“氧疗”,即对症状轻微者给予鼻导管或者面罩吸氧。这种方法没啥风险,只是给氧浓度不好控制,容易漏气,当气流较大的时候还会感觉干燥寒冷。所以现在常用可控制流量,并带加温、湿化功能的高流量吸氧设备,让患者更舒适。
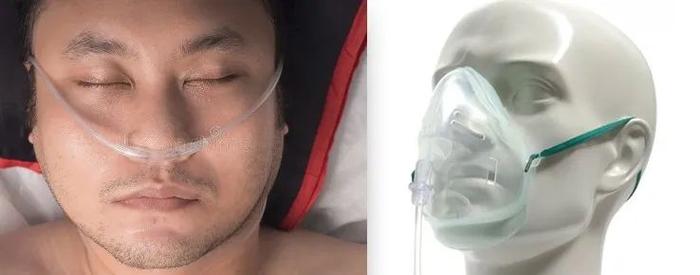
鼻导管(左 | 图虫创意)和面罩吸氧(右 | wikihow),患者仍然靠自己呼吸,只是人工增加了吸入气体的含氧量
2)无创呼吸机
当缺氧症状较严重,无法靠吸氧纠正时,就需要使用呼吸机辅助呼吸。这时候就没有那么舒适了。
轻一点的可以使用无创呼吸机。这种呼吸机也是通过面罩和患者相连,通过施加一定的压力(气压)打开气道,帮助肺部膨胀,减少患者呼吸疲劳。
由于面罩和患者面部需要紧密贴合,“脸皮比较薄”的人很容易发生面部压伤。而且喝水、吃饭、呕吐、咳痰的时候都得拿下,以防将异物吹进气管。因此这种方法只适用于意识清醒,能平静配合的患者。
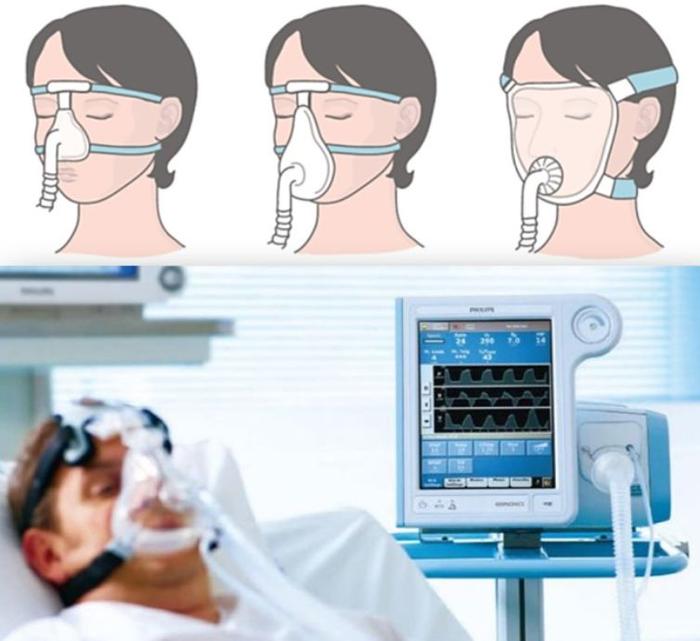
无创呼吸机的各种面罩需要良好固定 | gemmed.ghc-j.com,sohu.com
3)有创呼吸机
对于严重缺氧,或意识不清无法配合无创呼吸机的患者,就不得不使用机器接管患者的呼吸了。也就是有创呼吸机。
医生会从患者喉部声门处插入导管,或切开气管让呼吸机的管子直通患者的气道。这些都属于创伤性操作,但对危重病人意义重大。由于不再通过口鼻部给气,也就避开了消化道,降低了呕吐物等被不小心吸入气道的风险,还有利于及时吸出气管内的分泌物,保持呼吸道通畅。
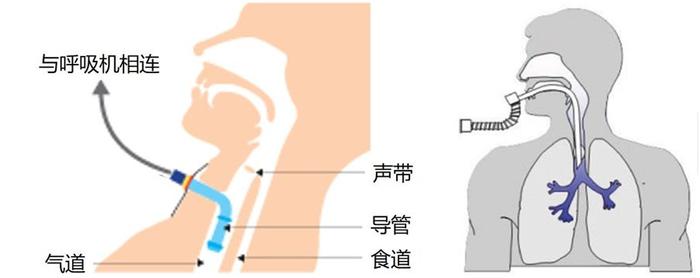
有创呼吸机将导管直接接入气道,避开了消化道(含食道) | oxygena.tn
就目前技术来说,呼吸机已可以做到自行设定气压和氧气流量,撑开肺泡的同时给足氧气,可以说功能很强大了。但是,实际上,面对重症患者被炎症摧残得无比脆弱的肺泡,它终归会受到制约。
简单来说,通气量不能无限加大。
有一个术语叫“潮气量”,表示人体每一次呼或吸的气体量。理论上,呼吸机的出气压和潮气量呈正比,气压越高病人吸入的气体越多。但如果潮气量过大,硬逼着肺泡一次次地大幅度膨胀收缩,就会对肺泡造成物理损伤,进而加重炎症。严重时还可能把肺泡吹爆。
在过去的二十多年里,专家们就如何保护肺泡、提高呼吸机下患者的存活率,总结了不少经验。其核心结论就是,使用小潮气量通气,即,仅用较低压力将肺泡保持在开放却不过度膨胀的状态,即可有效避免物理损伤。
在本次新冠肺炎治疗中,“小潮气量通气”也是基本治疗策略之一。
但通气量偏小,会导致患者体内的二氧化碳不能充分排出而感到憋闷。很多清醒的患者便会忍不住和呼吸机对抗,按自己的节奏来,使得呼吸节奏变得更乱。为了解决这个问题,医生会在必要时给患者使用镇静剂或肌肉松弛药物,帮助其放松,或者干脆将患者麻醉,让其彻底睡着。
而这也带来一些新的问题,比如,镇静类药物可能导致血压过低或呼吸骤停,对用量得十分小心。而麻醉病人需要在ICU(重症监护室)接受十分严格的监护,对人员、场地、设备要求很高,这在爆发性疫情中通常是难以保证的。
由于新冠病毒导致大量黏性渗出物产生,不仅直接影响肺部通气,还给呼吸辅助带来风险。专家建议在给予通气治疗的同时,还要重视分泌物的稀释、溶解。否则不恰当的加压通气,可能将气道里粘稠的分泌物进一步压到肺泡里,难以排出,使通气功能进一步恶化。
生命加时赛:“人工肺”ECMO
以上说的还都是针对肺的氧气援助措施(默认肺还能用),但在超级极端的情况下,肺部已经完全不能支持气体交换了。这下,就只能跳过肺这个器官,直接从血液入手了。这就是“人工肺”,也就是我们说的ECMO(体外膜氧合技术)。
在这次疫情中,ECMO也算是成功出圈了。它其实最早是在心脏手术中代替心脏维持身体血液循环的。因为心肺总是一起工作,一个给身体输送血液,一个给血液加氧气,后来ECMO就被引入危重病人的救治中。通过直接在体外给血液加氧和排除二氧化碳,它可以短期代替患者的心肺功能,让精疲力竭的心肺得到休息。
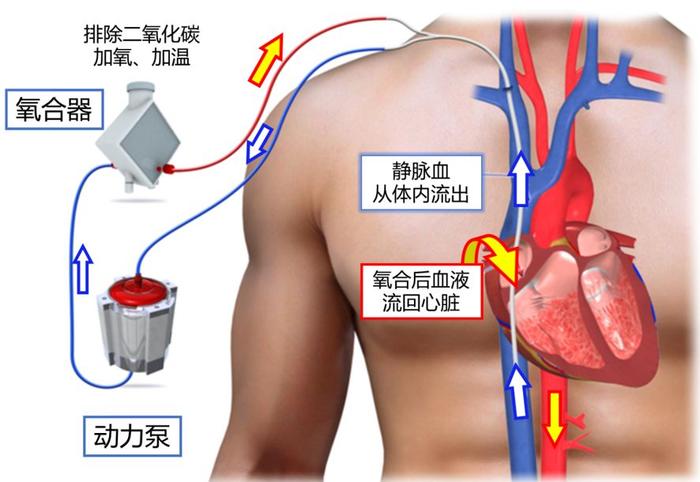
人工肺工作原理图(VV-ECMO) | ctsurgerypatients.org
虽然ECMO能为危重患者争取一些生存时间,但它并不是针对病因的治疗。如果患者心肺功能恢复无望,离不开ECMO,治疗也就没有意义。目前ECMO的费用也非常昂贵,由于核心部件及一次性耗材均主要靠国外进口,开机成本高达6到7万元。开机后虽可持续使用,每日的维护和药品花费也至少数千元。
更重要的是,ECMO也可能导致致命的并发症。
我们知道,血液在体外会凝结。为了防止其在ECMO管路中凝结,需要一直往血里添加抗凝药物。这样的血输回体内,势必会增加体内出血的风险,比如致命的颅内出血。同时抗凝药物还会扰乱体内凝血因子的平衡,使血液出现反常高凝状态,产生血栓。如果血栓堵塞了重要脏器的血管,就会导致器官坏死。
在心脏手术中,ECMO只用几个小时,风险尚可控制;而肺功能严重受损的患者使用时间一般很长,并发症的风险就会越来越高。所以,如果基础病因不能及时纠正,导致双肺功能不可逆受损,ECMO也绝非长久之计。
2月29日,我国成功完成了全球首例新冠肺炎病例双肺移植手术,拯救了一名经呼吸机和ECMO抢救保住了其他器官功能,但肺已经严重萎缩、纤维化的患者,也为更多危重病人带去了希望之光。
从以上我们可以看到,新冠肺炎一旦发展成重症,救治就十分困难。除了本文说的呼吸衰竭,大面积炎症还有引发“炎症风暴”、诱发其他脏器损伤的风险,对医疗资源、费用等都是重大考验。因此最好的方法还是早干预,早治疗,尤其是对于病情容易加速的老年人、或有基础疾病的患者,在病情转危重之前,就应尽早干预,改善治疗效果。
新冠疫情影响了很多人的生活,面对未知感到恐慌是人之常情。通过了解一些医学知识,希望能帮我们更坦然地面对恐惧,也更好地理解人类医学的发展进程。
(责编 高佩雯)
参考资料
1. AcuteRespiratory Distress Syndrome Network. Ventilation with lower tidal volumes ascompared with traditional tidal volumes for acute lung injury and the acuterespiratory distress syndrome[J]. New England Journal of Medicine, 2000,342(18): 1301-1308.
2. Papazian L, Forel J M, Gacouin A, et al. Neuromuscular blockers in early acute respiratorydistress syndrome[J]. New England Journal of Medicine, 2010, 363(12):1107-1116.
3. Guérin C, Reignier J, Richard J C, et al. Prone positioning in severe acute respiratorydistress syndrome[J]. New England Journal of Medicine, 2013, 368(23):2159-2168.
4. 《新冠中山谈| 诸杜明教授:什么人群感染新冠病毒容易变为重症或危重症?》,复旦大学附属中山医院公众号,2020.02.20.
5. 刘茜,王荣帅,屈国强,等.新型冠状病毒肺炎死亡尸体系统解剖大体观察报告[J] 法医学杂志, 2020,36(1): 19-21
作者 | 徐斯佳 日本京都大学医学院


